Obalamy fałszywe informacje pojawiające się w mediach społecznościowych oraz na portalach internetowych. Odwołując się do wiarygodnych źródeł, weryfikujemy najbardziej szkodliwe przykłady dezinformacji.
Czy szczepienia przeciw HPV zwiększają zapadalność na raka szyjki macicy?
Powraca dezinformacja dotycząca szczepień przeciw HPV. Czy to prawda, że zwiększają one zachorowalność na raka szyjki macicy? Czy faktycznie są nieskuteczne? Z naszego artykułu dowiesz się, jak to sprawdzić i na co zwracać uwagę przy analizie danych.

Pixabay / Modyfikacje: Demagog
Czy szczepienia przeciw HPV zwiększają zapadalność na raka szyjki macicy?
Powraca dezinformacja dotycząca szczepień przeciw HPV. Czy to prawda, że zwiększają one zachorowalność na raka szyjki macicy? Czy faktycznie są nieskuteczne? Z naszego artykułu dowiesz się, jak to sprawdzić i na co zwracać uwagę przy analizie danych.
ANALIZA W PIGUŁCE
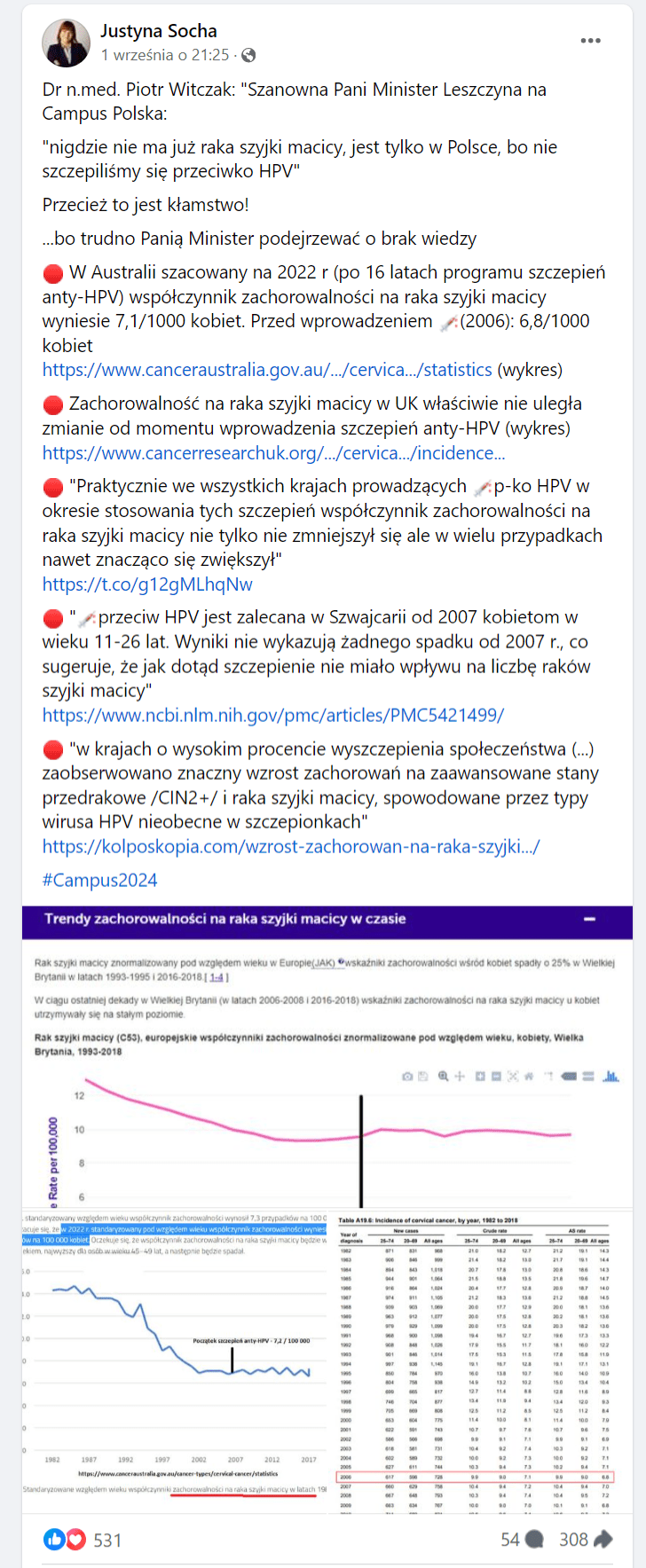
- Justyna Socha opublikowała post, w którym czytamy m.in., że: „W Australii szacowany na 2022 r (po 16 latach programu szczepień anty-HPV) współczynnik zachorowalności na raka szyjki macicy wyniesie 7,1/1000 kobiet. Przed wprowadzeniem [w tym miejscu wstawiono symbol strzykawki, szczepionki – przyp. Demagog] (2006): 6,8/1000 kobiet”.
- Te dane są wyrwane z kontekstu – powszechne szczepienie przeciw HPV wprowadzono w Australii w 2007 roku. Według WHO nowotwór szyjki macicy rozwija się po skutecznym zainfekowaniu wirusem ok. 15-20 lat, ale jak podaje ACS, średni wiek osoby, u której wykrywa się ten rodzaj raka, to ok. 50 lat. Aż jedna piąta diagnoz następuje u kobiet powyżej 65. roku życia.
- Pierwsze dwunastolatki, które otrzymały refundowane szczepienia przeciw HPV w 2007 roku, osiągną wiek 50 lat w 2045 roku. Oznacza to, że pełna ocena skuteczności szczepień będzie możliwa dopiero po upływie dłuższego czasu.
- Mimo to z raportu oceniającego australijską populację wynika, że już po pierwszych 5 latach od wprowadzenia powszechnych szczepień przeciw HPV liczba przypadków raka szyjki macicy u osób niezaszczepionych była ponad dwa razy większa, niż u osób zaszczepionych. W pierwszej grupie było to 5,9 przypadków na 100 tys. osób, a w drugiej: 2,5 przypadków na 100 tys. (s. 85) – świadczy to o korzyściach związanych ze szczepieniami.
Pod koniec sierpnia ministra zdrowia Izabela Leszczyna wystąpiła jako gość na Festiwalu Campus Polska Przyszłości. W czasie tego wydarzenia powiedziała: „nigdzie już nie ma raka szyjki macicy, jest tylko w Polsce, bo nie szczepiliśmy się przeciwko HPV”. Ta wypowiedź sprowokowała pojawienie się dezinformujących treści w niektórych kanałach – zarówno w mediach społecznościowych (np. 1, 2), jak i w tych tradycyjnych.
Jedna z reakcji pojawiła się 1 września na profilu Justyny Sochy – osoby powiązanej z organizacją Ogólnopolskie Stowarzyszenie Wiedzy o Szczepieniach „Stop NOP”. Jej wypowiedzi były w przeszłości wielokrotnie weryfikowane na łamach Demagoga (np. 1, 2, 3). Przed publikacją posta Justyny Sochy podobne treści pojawiały się też m.in. na facebookowym koncie Grzegorza Płaczka – posła należącego do Klubu Poselskiego Konfederacja.
Wpis wzbudził duże zainteresowanie. Zareagowano na niego ponad 500 razy, a udostępniono – ponad 300 razy. Użytkownicy Facebooka reagowali na te treści emocjonalnie [pisownia oryginalna]: „Szokujące informacje. Ciekawy jestem co na to lekarze”, „HPV nie jest na raka, jest stworzona by zaburzyć osobowość i stworzyć zanik samoświadomości osobników poprzez zmiany hormonalne … Na zachodzie jest to ostro widoczne co się dzieje z dzieciakami po tym syfie …”.
Na temat zasadności stosowania szczepień przeciw HPV pisaliśmy już szerzej w przeszłości. Jeśli chcesz się zapoznać z tym tematem, dowiedzieć się, co to jest HPV, czym są szczepionki przeciw HPV, dlaczego są wprowadzane powszechne programy szczepień itp., zapoznaj się z poprzednimi analizami na ten temat (np. 1, 2, 3). W tym tekście przyglądamy się bliżej statystykom zaprezentowanym w powyższym wpisie.
Czy szczepienia zwiększają zachorowalność na raka? Uwaga na dane wyrwane z kontekstu!
W poście Justyny Sochy czytamy, że: „W Australii szacowany na 2022 r (po 16 latach programu szczepień anty-HPV) współczynnik zachorowalności na raka szyjki macicy wyniesie 7,1/1000 kobiet. Przed wprowadzeniem [w tym miejscu wstawiono symbol strzykawki, szczepionki – przyp. Demagog] (2006): 6,8/1000 kobiet”. Do powyższej treści dołączono link prowadzący do rządowej strony Cancer Australia, gdzie miały znaleźć się te statystyki.
Przyjrzyjmy się przytoczonym powyżej danym by wyjaśnić, dlaczego prezentowanie ich w ten sposób jest manipulacją związaną z pozbawieniem statystyk prawidłowego kontekstu. Zanim to zrobimy, podkreślmy jeszcze to, co jest najistotniejsze. Jak wskazano na stronie szczepienia.gov, prowadzonej przez Narodowy Instytut Zdrowia Publicznego Państwowy Zakład Higieny – Państwowy Instytut Badawczy (NIZP PZH – BIP):
„Szczepienie skutecznie chroni przed rakiem szyjki macicy oraz innymi chorobami. […] Szczepionki przeciw HPV są bezpieczne i dobrze tolerowane. Występuje niewiele działań niepożądanych, tj. ból w miejscu wstrzyknięcia, zaczerwienienie, obrzęk, zmęczenie, ból głowy i mięśni. Bezpieczeństwo szczepionek przeciw HPV jest dokładnie monitorowane od 2006 roku, kiedy wprowadzono na rynek pierwszą szczepionkę. Na świecie podano już kilkaset milionów dawek szczepionek przeciw HPV”.
Jak oceniać dane ze strony Cancer Australia?
Teraz przyjrzyjmy się samym danym przytoczonym w poście na profilu Justyny Sochy.
Pierwsza istotna obserwacja jest taka, że informacje przytoczone na stronie Cancer Australia dotyczą zarówno osób zaszczepionych, jak i niezaszczepionych. Nie dokonano tu podziału na obie grupy. To dlatego, że celem tej strony nie jest ocena efektywności szczepionki przeciw HPV, lecz przedstawienie sytuacji związanej z samą zachorowalnością na raka szyjki macicy. W odpowiednich raportach oceniających skuteczność szczepień stosuje się podział na osoby, które przyjęły szczepionkę i na te, które jej nie przyjęły. Dzięki temu można wiarygodnie ocenić, jaka jest skuteczność zastosowania tej profilaktyki.
Jak zwraca uwagę prof. Agnieszka Szuster-Ciesielska, wirusolożka i immunolożka z Uniwersytetu im. Marie Curie-Skłodowskiej (UMCS) w Lublinie, przy takim przedstawieniu statystyk trudno jest ocenić, w jaki sposób sama wyszczepialność wpłynęła na zachorowalność na raka.
Po jakim czasie „widać” skuteczność szczepień przeciw HPV?
Kolejna kwestia to czas. Powszechne szczepienie przeciw HPV wprowadzono w Australii w 2007 roku. Według Światowej Organizacji Zdrowia (WHO) nowotwór szyjki macicy rozwija się po skutecznym zainfekowaniu ok. 15-20 lat. Jednak, jak podaje American Cancer Society (ACS), średni wiek osoby, u której wykrywa się ten typ raka, to ok. 50 lat, a ponadto aż jedna piąta diagnoz następuje u kobiet w wieku powyżej 65. roku życia.
Pierwsze dwunastolatki, które otrzymały refundowane szczepienia przeciw HPV w 2007 roku, osiągną wiek 50 lat w 2045 roku. Wiarygodna ocena skuteczności szczepień wymaga więc długiego czasu. A mówimy tu jedynie o pierwszej grupie, która otrzymała szczepienie na samym początku programu.
W kontekście danych australijskich warto zwrócić uwagę na to, że przytaczano tu wskaźniki zachorowalności na raka szyjki macicy, które dotyczą wielu grup wiekowych. Zatem duża część tej statystyki to właśnie dane dotyczące kobiet niezaszczepionych.
Gdzie znaleźć informacje na temat związku szczepień z rakiem szyjki macicy?
Skoro już odnieśliśmy się do samej zachorowalności na raka szyjki macicy i do danych przytoczonych przez Justynę Sochę w poście, poświęćmy teraz uwagę samej skuteczności szczepień przeciw HPV.
Jak wspomnieliśmy na początku, australijska strona rządowa, na którą powołano się we wpisie na Facebooku, nie przedstawia danych dotyczących skuteczności profilaktyki szczepiennej – nie taki jest jej cel. Wskazuje ona raczej, jak należy się przygotować do aktualnych i prognozowanych zachorowań.
Natomiast istnieje inne źródło, również rządowe i również australijskie, które bierze pod lupę właśnie skuteczność szczepień przeciw HPV. Jest nim obszerny raport „Analysis of cervical cancer and abnormality outcomes in an era of cervical screening and HPV vaccination in Australia”.
Tym, co różni powyższy raport od przytoczonej przez Justynę Sochę strony, jest m.in. podział populacji na osoby zaszczepione i niezaszczepione (s. 85).
W raporcie widzimy wyraźnie, że już po pierwszych 5 latach od wprowadzenia powszechnych szczepień przeciw HPV liczba przypadków raka szyjki macicy u osób niezaszczepionych była ponad dwa razy większa niż u osób zaszczepionych (w pierwszej grupie było to 5,9 przypadków na 100 tys. osób, a w drugiej: 2,5 przypadków na 100 tys., s. 85).
Szczepienia na HPV i zachorowalność na raka szyjki macicy w Wielkiej Brytanii
Powyżej omówiliśmy dane dotyczące Australii. Podobną argumentację można odnieść do innych krajów przytoczonych w poście Justyny Sochy. We wpisie napisano bowiem o Wielkiej Brytanii: „zachorowalność na raka szyjki macicy w UK właściwie nie uległa zmianie od momentu wprowadzenia szczepień anty-HPV”.
Do powyższych słów dołączono link do strony Cancer Research UK. Podobnie jak w opisanym wcześniej przypadku australijskim, tak i w odniesieniu do Wielkiej Brytanii brak odpowiedniego kontekstu może wprowadzać w błąd.
Na stronie Cancer Research UK nie dokonano podziału na osoby zaszczepione oraz na niezaszczepione – nie można mówić więc o różnicach między grupami i wpływie szczepień na zachorowalność. Ponadto czas, jaki upłynął od wprowadzenia powszechnych szczepień (u dziewcząt od 2008 roku), jest wciąż zbyt krótki, by realnie ocenić wpływ profilaktyki na zapadalność na raka szyjki macicy.
Piszą o tym zresztą sami autorzy z Cancer Research UK, którzy wyjaśniają na swojej stronie, dlaczego na rozstrzygające wyniki trzeba poczekać, aż pierwsze grupy zaszczepionych dziewcząt będą w odpowiednim wieku. Podają oni:
„Na obecnym etapie trudno jest ocenić wpływ szczepień przeciwko HPV na te trendy [dotyczące zapadalności na raka szyjki macicy – przyp. Demagog], ponieważ najstarsze kobiety w Wielkiej Brytanii, które rutynowo poddały się szczepieniom przeciwko HPV, to kobiety będące pod koniec drugiej dekady życia”.
Czy wszystkie dane podane w poście pochodzą z wiarygodnych źródeł?
Dalej w poście czytamy, że: „Praktycznie we wszystkich krajach prowadzących [szczepienia – przyp. Demagog] p-ko HPV w okresie stosowania tych szczepień współczynnik zachorowalności na raka szyjki macicy nie tylko nie zmniejszył się ale w wielu przypadkach nawet znacząco się zwiększył”.
Wcześniej Justyna Socha powołała się na dwa wiarygodne źródła (Cancer Australia oraz Cancer Research UK), jednak przedstawiła zaprezentowane w nich dane bez prawidłowego kontekstu. Tym razem nawet samo źródło „danych” nie jest wiarygodne i rozstrzygające. Podano tu bowiem link do listu napisanego przez ginekologa, dr. Jacka Madeja. W liście tym przedstawione jest stanowisko tego lekarza, nie powołano się w nim jednak na żadne źródła.
Jak pisze sam autor: „Nie będę w tym miejscu podawał źródeł, bo są one ogólnie dostępne na stronach państwowych instytucji zdrowotnych każdego kraju, jak również podawane w wielu publikacjach naukowych i każdy może je bez trudu odnaleźć i sprawdzić” (s. 2).
W takiej sytuacji trudno ocenić wiarygodność przytaczanych w dokumencie informacji, ponieważ nie przedstawiono tu konkretnych danych źródłowych do weryfikacji.
Co na temat skuteczności szczepień przeciw HPV mówią wiarygodne źródła?
Przejrzyjmy więc wiarygodne źródła na ten efektów szczepienia przeciw HPV w różnych krajach. Jednym z nich jest obszerna praca przeglądowa, w której uwzględniono wyniki wielu badań klinicznych, a także tzw. real–world data, czyli tzw. rzeczywiste dane obserwacyjne dotyczące zaszczepionych kobiet w różnych krajach.
Autorzy tej publikacji podają (s. 1):
„Zapobiegawcze działanie szczepionek przeciwko HPV przeciwko nowotworom anogenitalnym i gardłowo-ustnym zostało udowodnione zarówno w badaniach klinicznych, jak i w danych typu real–world.
Przeanalizowaliśmy opublikowane dowody dotyczące długoterminowej skuteczności i efektywności szczepionki przeciwko HPV w dostępnych artykułach dotyczących badań klinicznych i danych rzeczywistych. […]
Rozszerzonych wyników należy się spodziewać w przyszłości. W krajowych programach szczepień większość dziewcząt i chłopców jest szczepiona szczepionką przeciwko HPV do czasu rozpoczęcia dojrzewania; dlatego ważne jest monitorowanie efektów działania szczepionki przynajmniej do okresu aktywności seksualnej w drugiej i trzeciej dekadzie życia”.
Komentarz ekspertki w sprawie skuteczności szczepień przeciw HPV
Przytoczoną powyżej publikację komentowała również prof. Agnieszka Szuster-Ciesielska. Badaczka, powołując się na dane publikowane w tej pracy, podała:
„Przedstawię teraz wyniki badań dowodzących skuteczności szczepionek przeciwko HPV w ochronie przed dysplazją umiarkowanego [czyli tzw. CIN2 – przyp. Demagog] i wysokiego stopnia [czyli CIN3 – przyp. Demagog], na podstawie bardzo obszernego przeglądu systematycznego […].
Badania kliniczne szczepionek 2, 4 i 9-walentnych:
- Costa Rica Vaccine Trial (11 lat obserwacji) – ochrona przed ≥CIN2 – 97,4 proc., przed CIN3 – 94,9 proc.,
- FUTURE I (3,6 lat obserwacji) – ochrona przed ≥CIN2 – 100 proc.,
- HPV-P007 (5 lat obserwacji) – ochrona przed ≥CIN2 – 100 proc.,
- V501-018-11 (10 lat obserwacji) – ochrona przed ≥CIN2 – 100 proc.,
- FUTURE II (14 lat obserwacji) – ochrona przed ≥CIN2 – 100 proc.,
- Latin American Study (5 lat obserwacji) – ochrona przed ≥CIN3 – 92,3 proc.,
- Skandynawia [czyli tzw. Scandinavian study – przyp. Demagog] (8 lat obserwacji) – ochrona przed zmianami przednowotworowymi >90 proc.
Były też badania dotyczące mężczyzn (V501-P020, P020-AIN, NCT00090285, P020-21, P020-21) (do 11 lat obserwacji) – ochrona przed zmianami genitalnymi – 90,4 proc.
Badania real world (czyli obserwacyjne zaszczepionych kobiet w różnych krajach):
- Australia (2015 r.) (9 lat obserwacji) w wyniku szczepień obniżenie występowania onkogennych HPV z 22,7 proc. do 1,5 proc.,
- Dania (2020 r.) (10 lat obserwacji) statystycznie istotne obniżenie ryzyka ≥CIN2,
- Australia (2020 r.) (12 lat obserwacji) – występowanie infekcji onkogennymi HPV u zaszczepionych – 0,7 proc., u niezaszczepionych – 5,5 proc.,
- Szwecja (2020 r.) – szczepienie zmniejsza ryzyko raka szyjki macicy aż o 88 proc., jeśli dziewczęta zostaną zaszczepione przed ukończeniem 17 roku życia,
- Anglia (2021 r.) (13-15 lat obserwacji) – 97 proc. redukcja – ≥CIN3 (w porównaniu z niezaszczepionymi),
- Japonia (2022 r.) (9 lat obserwacji) – infekcje HPV16/18 u zaszczepionych – brak, u niezaszczepionych – 5,4 proc.”
Czego tak naprawdę dotyczy publikacja omawiająca sytuację w Szwajcarii?
W poście powołano się też na rzekome dane dotyczące Szwajcarii. Jak tłumaczono, szczepionka: „przeciw HPV jest zalecana w Szwajcarii od 2007 kobietom w wieku 11-26 lat. Wyniki nie wykazują żadnego spadku od 2007 r., co sugeruje, że jak dotąd szczepienie nie miało wpływu na liczbę raków szyjki macicy”.
Jako źródło wykorzystano pracę naukową z 2017 roku, ale publikacja nie dotyczy wcale okresu od 2007 roku do „jak dotąd”, czyli do chwili obecnej. Przeciwnie, przytoczona praca dotyczy okresu od 1992 roku, kiedy to rutynowe szczepienia przeciw HPV nie były jeszcze rekomendowane u dziewcząt (początek tej praktyki to w Szwajcarii 2007 rok), do 2012 roku.
Istotne jest również to, że celem tej publikacji nie jest ocena skuteczności szczepień przeciw HPV, lecz wskazanie problemu nierówności w realizacji różnych metod profilaktyki raka szyjki macicy.
Publikacja ta ocenia m.in., jak w badanych latach zmieniła się wykonywalność badań przesiewowych służących do diagnostyki raka szyjki macicy, czyli np. do badania cytologicznego. W publikacji określono to jako CCS czyli cervical cancer screening (s. 1).
Jakie wnioski wynikają z analizy sytuacji Szwajcarii?
Autorzy publikacji dotyczącej problemu szczepień przeciw HPV w Szwajcarii zwracają uwagę na to, że liczba wykonanych w tym kraju badań cytologicznych w analizowanym okresie wzrosła tylko nieznacznie (s. 3). Pokazują również w swojej pracy, że szczepienia oraz inne działania profilaktyczne (takie jak cytologia) pozostają ze sobą w niejasnym związku.
Jak czytamy w publikacji (s. 3):
„Przyjęcie w styczniu 1996 r. nowego krajowego prawa dotyczącego ubezpieczenia zdrowotnego (Lamal), uwzględniającego więcej strategii zapobiegawczych, może wyjaśniać niewielki wzrost CCS [czyli liczby wykonanych badań przesiewowych w kierunku wykrycia raka szyjki macicy – przyp. Demagog] w 1997 r.; jednak wzrost ten był ograniczony w czasie i nie był obserwowany w kolejnych latach.
Ponadto szczepionka przeciwko HPV jest zalecana w Szwajcarii od 2007 r. dla kobiet w wieku od 11 do 26 lat.
Wyniki nie wykazują żadnego spadku [w liczbie wykonanych badań przesiewowych w kierunku wykrycia raka szyjki macicy – przyp. Demagog] od 2007 r., co sugeruje, że jak dotąd szczepienie nie miało wpływu na CCS [czyli liczbę wykonanych badań przesiewowych – przyp. Demagog].
Wpływ tych zmian (nowe wytyczne, system refundacji, szczepionka przeciwko HPV) jest rzeczywiście trudny do oceny, ponieważ mają one kontrastowe skutki dla CCS, a czas ich konsekwencji może nie być natychmiastowy (opóźnione przyjęcie nowych zaleceń)”.
Jak widać, dezinformacja medyczna może bazować nie tylko na całkiem niepoprawnych danych lub źródłach niskiej jakości. Bywa również tak, że dane wyjściowe są poprawne, ale wyciągnięto z nich nieprawidłowe wnioski lub zinterpretowano je w niewłaściwy sposób.
Wspieraj niezależność!
Wpłać darowiznę i pomóż nam walczyć z dezinformacją, rosyjską propagandą i fake newsami.

*Jeśli znajdziesz błąd, zaznacz go i wciśnij Ctrl + Enter